1. Señale lo falso
A. La terminología más importante empleada para describir la IC es histórica y se basa en la determinación de la fracción de eyección del ventrículo izquierdo.
B. los pacientes con IC-FEr (llamada previamente «IC sistólica») tienen también disfunción diastólica.
C. Normalmente son las anomalías de válvulas, pericardio y ritmo cardíaco la causa de IC.
D. En la mayoría de los estudios clínicos publicados desde 1990, solamente en pacientes con IC-FEr los tratamientos han logrado una reducción tanto de la morbilidad como de la mortalidad.
2. Señale lo falso
A. los pacientes con IC-FEr son aquellos con signos y síntomas compatibles que tienen FEVI < 40%, péptidos natriuréticos elevados y al menos un criterio adicional ya sea enfermedad estructural cardiaca relevante o disfunción diastólica.
B. los pacientes con IC-FEc (IC con fracción de eyeccion conservada) son de más edad, más frecuentemente mujeres y más frecuentemente con antecedentes de hipertensión y fibrilación auricular
C. Entre los mayores de 65 años atendidos por disnea durante el ejercicio, 1 de cada 6 tendrá IC no reconocida (fundamentalmente IC-FEc)
D. En ocasiones, un paciente puede tener IC debido a un problema que se resuelve por completo p. ej., miocarditis viral aguda
3. Cual de las siguientes no hace parte de las etiologias de IC por condiciones de carga anormales
A. Hipertensión
B. Anemia grave
C. Enfermedades pericárdicas
D. Taquiarritmias
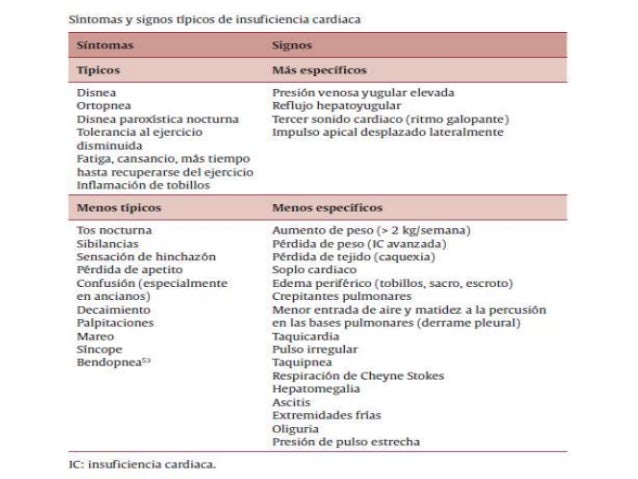
4. Hacen parte de los signos mas específicos de IC, excepto:
A. Presión venosa yugular elevada
D. Reflujo hepatoyugular
C. Tercer sonido cardíaco (ritmo galopante)
D. Edema periférico (tobillos, sacro, escroto)
5. Para la evaluación de la estructura y la función miocárdicas de pacientes con una ventana acústica inadecuada o con enfermedad cardíaca congénita compleja se recomienda:
A. Ecocardiografía de estrés
B. Resonancia magnética cardiaca
C. Radiografía torácica
D.Tomografía computarizada por emisión de fotón único y ventriculografía con radionucleótidos
6. Se recomienda la ETT para :
A. La evaluación de la estructura y la función miocárdica en sujetos con sospecha de IC para establecer el diagnóstico de IC-FEr, IC-FEm o IC-FEc
B. La evaluación de valvulopatías, función ventricular derecha y presión arterial pulmonar en pacientes con diagnóstico establecido de IC-FEr, IC-FEm o IC-FEc e identificar a los pacientes candidatos a tratamiento corrector de la valvulopatía
C. La evaluación de la estructura y la función miocárdicas de sujetos que van a exponerse a un tratamiento que podría dañar el miocardio (p. ej., quimioterapia)
D. Todas las anteriores
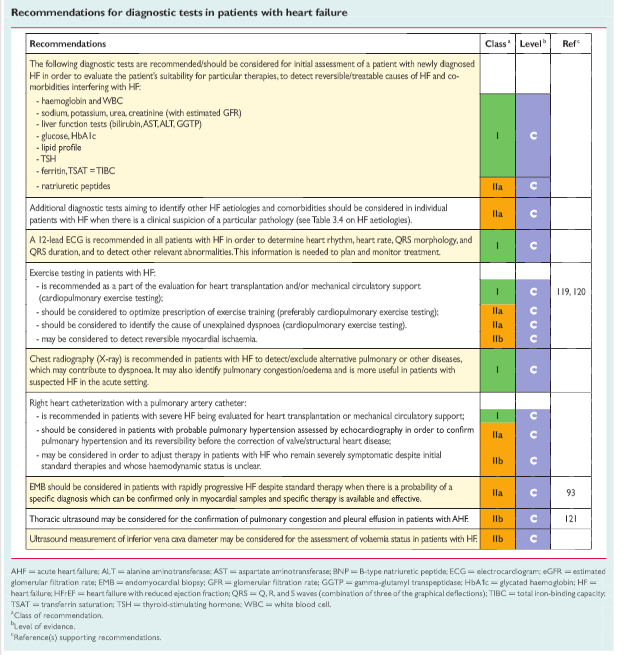
7. Sobre las pruebas diagnosticas es falso:
A. En la evaluación inicial del paciente con IC de nuevo diagnóstico se recomienda pruebas de: Hemoglobina y recuento leucocitario; Sodio, potasio, urea, creatinina (con TFGe); Función hepática (bilirrubina, AST, ALT, GGTP), Glucosa, HbA1c; Perfil lipídico, TSH; Ferritina, Péptidos natriuréticos
B. los biomarcadores en IC como galectina 3, copeptina, adrenomedulina se recomiendan de manera rutinaria para la práctica clínica.
C. El ECG de 12 derivaciones se recomienda a todo paciente con IC para planificar y monitorizar el tratamiento
D. La radiografía de tórax se recomienda para pacientes con IC para detectar/descartar enfermedades pulmonares u otras que puedan contribuir a la disnea.
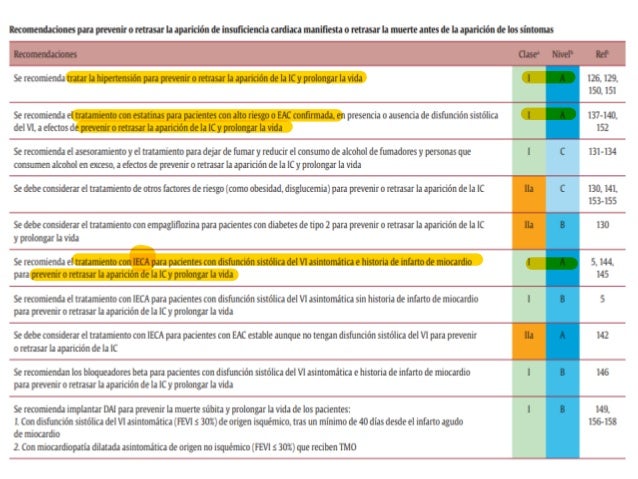
8. Cual de los siguientes enunciados es correcto ?
A. Se ha demostrado que el ácido acetilsalicílico reduce el riesgo de IC
B. Tratar la hipertensión con un objetivo más bajo (PAS < 120 mmHg) de pacientes hipertensos de edad ≥ 75 años no reduce el riesgo hospitalización por IC
C. Se recomienda el tratamiento con IECA para pacientes con disfunción sistólica del VI asintomática e historia de infarto de miocardio para prevenir o retrasar la aparición de la IC y prolongar la vida
D. Los inhibidores del cotransportador de sodio-glucosa de tipo 2 mejoran los resultados como reducción de la mortalidad y las hospitalizaciones por IC en pacientes con diabetes mellitus tipo 2
9. Con respecto al fármaco Sacubitrilo-valsartan es falso que:
A. Reduce la vasoconstricción, la retención de sodio y agua y la hipertrofia miocárdica.
B. Se ha demostrado menos efectivo que los IECA
C. Aumenta la diuresis, la natriuresis, la relajación miocárdica y el anti-remodelado.
D. Su efecto en la degradación del péptido betaamiloide en el cerebro podría teóricamente acelerar la deposición de amiloides.
Preguntas de la 10 a la 14 se responden en base al siguiente caso
Paciente de 62 años que se consulta por disnea, fatiga, tolerancia al ejercicio disminuida de larga duración, al examen físico se encuentra ritmo galopante, ingurgitacion yugular y edema bilateral; tiene antecedente de hipertensión arterial, en los estudios complementarios se muestra BNP de 105 pg/ml.
10. lo siguiente que se debe realizar es:
A. Ecocardiograma transtorácico
B. Ecocardiografía transesofágica
C. Angiografía coronaria
D. Prueba de esfuerzo
11. Se confirma el diagnostico de insuficiencia cardíaca con fracción de eyección reducida, se recomienda todo excepto:
A. Laboratorios como cuadro hematico; Sodio, potasio, urea, creatinina, Función hepática, Glucosa, HbA1c; Perfil lipídico entre otros.
B. Coronariografía
C. Radiografía de tórax
D. ECG de 12 derivaciones
12. El tratamiento inicial recomendado seria:
A. IECA Y ARA_II
B. IECA y bloqueador beta
C. INRA ( inhibidor de neprilisina y el receptor de la angiotensina )
D. IECA solo
13. Este paciente también se beneficiaria del uso de:
A. Inhibidor del canal I
B. Digoxina
C. Hidralazina
D. Diuretico
14. Si el paciente siguiera sintomático a pesar de usar las dosis máximas de tratamiento inicial y tuviera FEVI ≤ 35%, debería:
A. Reemplazar el tratamiento con aliskirén
B. Añadir diltiazem
C. Añadir estatinas
D. Añadir un Antagonista de los receptores de mineralcorticoides
15. Cual de los siguientes no esta recomendado para un paciente sintomático con IC-FEr
A. Diltiazem o verapamilo
B. Adición de un ARA-II (o un inhibidor de la renina) a la combinación de un IECA y un ARM
C. Las tiazolidinedionas (glitazonas)
D. Todos los anteriores
Respuestas
1. Respuesta CLa identificación de una causa cardiaca subyacente es fundamental para el diagnóstico de la IC. Normalmente, la miocardiopatía es la causa de la disfunción ventricular sistólica o diastólica. No obstante, las anomalías de válvulas, pericardio, endocardio, ritmo cardiaco y conducción también pueden causar IC (y a menudo hay más de una anomalía). Identificar el problema cardiaco subyacente también es crucial por razones terapéuticas, ya que cada enfermedad concreta determina el tratamiento específico que se debe emplear (p. ej., reparación o reemplazo valvular en caso de valvulopatías, tratamiento farmacológico específico para la IC-FEr, reducción de la frecuencia cardiaca en la taquimiocardiopatía, etc.).
2. Respuesta A
La definición de IC-FEr no precisa de péptidos natriuréticos elevados ni criterios adicionales
3. Respuesta D
Etiologías de la insuficiencia cardíaca: Condiciones de carga anormales
- Hipertensión
- Defectos estructurales de válvula o miocardio
- Congénitos : Comunicación interauricular o interventricular, otros.
- Enfermedades pericárdicas y endomiocárdicas :
- Endomiocárdicas síndrome hipereosinofílico, fibrosis endomiocardica, fibroelastosis endomiocárdica
- Estados de gasto elevado : Anemia grave, sepsis, tirotoxicosis, enfermedad de Paget, fístula arteriovenosa, embarazo
- Sobrecarga de volumen Insuficiencia renal, sobrecarga de fluidos iatrogénica
4. Respuesta: D
5. Respuesta B
Se considera que la RMC es la técnica con mayor precisión para medir volúmenes, masa y FE de los ventrículos izquierdo y derecho. Es la mejor alternativa de imagen cardiaca para pacientes con estudios ecocardiográficos no diagnósticos (especialmente para estudiar el corazón derecho) y es el método de elección para pacientes con enfermedad cardiaca congénita compleja. La RMC es la técnica de imagen preferida para evaluar la fibrosis miocárdica mediante realce tardío de gadolinio y mapeo de T1, y puede ser útil para establecer la etiología de la IC. Por ejemplo, la RMC con realce tardío de gadolinio permite diferenciar el origen isquémico o no isquémico de la IC y visualizar la fibrosis miocárdica o el tejido cicatricial. Además, la RMC permite caracterizar el tejido miocárdico de la miocarditis, amiloidosis, sarcoidosis, enfermedad de Chagas, miocardiopatía de Fabry y hemocromatosis. La RMC también puede emplearse para la evaluación de la isquemia miocárdica y la viabilidad en pacientes con IC y EAC (considerados aptos para revascularización coronaria). Sin embargo, los datos de ECDA no han demostrado que la viabilidad evaluada por RMC u otros medios permita identificar a los pacientes que se beneficiarían de la revascularización. Las limitaciones de la RMC son su dependencia de la experiencia del centro, la menor disponibilidad y el mayor coste que los de la ecocardiografía, las dudas sobre su seguridad para los pacientes con implantes metálicos (incluidos dispositivos cardiacos) y unas determinaciones menos fiables en pacientes con taquiarritmias. La claustrofobia es otra limitación importante de la RMC. Los medios de contraste basados en gadolinio lineal están contraindicados para individuos con tasa de filtrado glomerular (TFG) < 30 ml/min/1,73 m2 porque pueden desencadenar fibrosis sistémica nefrogénica (esto es menos preocupante con los nuevos contrastes basados en gadolinio cíclico).
6. Respuesta D
7. Respuesta B
La evaluación de pacientes con IC, además de la historia médica, la exploración física y las adecuadas técnicas de imagen, incluye una serie de pruebas adicionales, entre las que se incluyen variables de laboratorio, ECG, radiografía torácica, prueba de esfuerzo, valoración hemodinámica invasiva y biopsia endomiocárdica. Aunque se han investigado ampliamente los biomarcadores en IC (p. ej., ST2, galectina 3, copeptina, adrenomedulina), no se dispone de suficiente evidencia para recomendar este tipo de pruebas en la práctica clínica.
8. Respuesta C
PREVENIR O RETRASAR LA APARICIÓN DE INSUFICIENCIA CARDIACA MANIFIESTA O PREVENIR LA MUERTE ANTES DE QUE APAREZCAN LOS SÍNTOMAS
Existe un número considerable de pruebas de que la aparición de la IC se puede retrasar o prevenir mediante intervenciones destinadas a modificar los factores de riesgo de IC o el tratamiento de la disfunción sistólica del VI.
En cuanto al debate sobre los objetivos óptimos de PA para sujetos hipertensos no diabéticos, el reciente estudio SPRINT ha demostrado que tratar la hipertensión con un objetivo más bajo (PAS < 120 mmHg frente a < 140 mmHg) de pacientes hipertensos de edad ≥ 75 años o hipertensos de alto riesgo reduce el riesgo de enfermedad cardiovascular, muerte y hospitalización por IC. Recientemente se ha demostrado que la empaglifozina (un inhibidor del cotransportador de sodio-glucosa de tipo 2) mejora los resultados (como reducción de la mortalidad y las hospitalizaciones por IC) en pacientes con diabetes mellitus tipo 2. Otros fármacos hipoglucemiantes no han mostrado de modo convincente su capacidad para reducir el riesgo de complicaciones cardiovasculares e incluso pueden incrementar el riesgo de IC. La intensificación del tratamiento hipoglucemiante para la reducción de los títulos de glucohemoglobina (HbA1c) con otros fármacos diferentes de empaglifozina no reduce el riesgo de IC. Aunque no se ha demostrado que dejar de fumar disminuya el riesgo de IC, su asociación epidemiológica con la aparición de enfermedades cardiovasculares indica que esa medida, si se sigue, puede ser beneficiosa. La asociación entre la ingesta de alcohol y el riesgo de aparición de IC de novo tiene forma de U, con el menor riesgo asociado al consumo moderado de alcohol (hasta 7 bebidas por semana). El mayor consumo de alcohol puede desencadenar miocardiopatía tóxica, y en caso de que la haya, se recomienda la abstención absoluta de alcohol. Se ha observado una relación inversa entre la actividad física y el riesgo de IC. Un reciente metanálisis encontró que son necesarias mayores dosis de actividad física que las mínimas recomendadas en las guías para obtener reducciones sustanciales del riesgo de IC. Se ha demostrado que en individuos de 40 o más años con factores de riesgo o enfermedad cardiovascular (pero sin disfunción asintomática del VI ni IC manifiesta), la atención guiada por la concentración de BNP, colaborativa entre el médico de atención primaria y el servicio de cardiología, puede reducir las tasas combinadas de disfunción sistólica del VI e IC manifiesta. Las estatinas reducen la tasa de complicaciones cardiovasculares y la mortalidad; asimismo hay pruebas razonables de que pueden prevenir o retrasar la aparición de IC. No se ha demostrado que el ácido acetilsalicílico (AAS) u otros fármacos antiagregantes y la revascularización reduzcan el riesgo de IC o de muerte de los pacientes con EAC estable. La obesidad es un factor de riesgo de IC, pero se desconoce el impacto de los tratamientos para la obesidad en la aparición de IC. En pacientes con EAC, sin disfunción sistólica del VI o IC, los IECA previenen o retrasan la aparición de IC y reducen la mortalidad cardiovascular y por todas las causas, aunque su beneficio puede ser pequeño en un contexto contemporáneo, especialmente en pacientes que toman AAS. El aumento a dosis máximas toleradas de antagonistas del sistema renina-angiotensina puede mejorar la evolución, incluida la IC, de los pacientes con concentraciones plasmáticas de NP aumentadas. Una intervención coronaria percutánea (ICP) primaria en la fase más temprana del infarto de miocardio con elevación del segmento ST (IAMCEST) para reducir el tamaño del infarto disminuye el riesgo de reducción de la FEVI y la ulterior aparición de IC-FEr. La instauración de tratamiento con un IECA, un bloqueador beta y un ARM tras el infarto de miocardio, especialmente cuando se asocia con disfunción sistólica del VI, reduce la tasa de hospitalizaciones por IC y la mortalidad, al igual que las estatinas. Para pacientes asintomáticos con FEVI crónicamente reducida, independientemente de su etiología, un IECA puede reducir el riesgo de IC que requiere hospitalización. Este beneficio no se ha demostrado con los bloqueadores beta o los ARM. Para los pacientes con disfunción sistólica del VI asintomática (FEVI < 30%) de origen isquémico tras al menos 40 días desde el infarto de miocardio, se recomienda implantar un desfibrilador automático implantable (DAI) para prolongar la vida.
9. Respuesta B
Inhibidor del receptor de angiotensina y neprilisina
Se ha desarrollado una nueva clase de fármacos que actúan en el SRAA y el sistema de las endopeptidasas neutras (inhibidor del receptor de la angiotensina y neprilisina). El primero de esta clase es el LCZ696, una molécula que combina fracciones de valsartán y sacubitrilo (inhibidor de neprilisina) en un solo compuesto. Con la inhibición de la neprilisina, se ralentiza la degradación de NP, bradicinina y otros péptidos. El péptido natriurético de tipo A altamente circulante (ANP) y el BNP ejercen efectos fisiológicos a través de su fijación a los receptores del NP y el aumento de la generación de cGMP, aumentando de esta forma la diuresis, la natriuresis, la relajación miocárdica y el anti-remodelado. Los ANP y BNP inhiben además la secreción de renina y aldosterona. El bloqueo selectivo de los receptores de AT1 reduce la vasoconstricción, la retención de sodio y agua y la hipertrofia miocárdica. Un estudio reciente investigó los efectos a largo plazo del sacubitrilo-valsartán comparado con un IECA (enlapril) en la morbimortalidad de los pacientes ambulatorios con IC-FEr sintomática y FEVI ≤ 40% (se cambió a ≤ 35% durante el estudio), con títulos plasmáticos de NP aumentados (BNP ≥ 150 pg/ml o NT-proBNP ≥ 600 pg/ml o, en caso de hospitalización por IC en los últimos 12 meses, BNP ≥ 100 pg/ml o NT-proBNP ≥ 400 pg/ml) y una TFG estimada (TFGe) ≥ 30 ml/min/ 1,73 m2 de superficie corporal, que pudieran tolerar periodos separados de tratamiento con enalapril (10 mg/12 h) y sacubitrilo-valsartán (97 y 103 mg/12 h) durante un periodo de rodaje. En esta población, el sacubitrilo-valsartán (97 y 103 mg/12 h) fue superior al IECA (enalapril, 10 mg/12 h) para la reducción de las hospitalizaciones por empeoramiento de la IC, la mortalidad cardiovascular y la mortalidad total. Por lo tanto, el sacubitrilo-valsartán está recomendado para pacientes con IC-FEr que presenten este perfil. A pesar de la superioridad del sacubitrilo-valsartán sobre el enalapril en el estudio PARADIGM-HF, quedan pendientes algunas cuestiones de seguridad cuando se emplea este fármaco en la práctica clínica. La hipotensión sintomática fue más frecuente en el grupo de sacubitrilo-valsartán (en los pacientes de edad ≥ 75 años afectó al 18% del grupo de sacubitrilo-valsartán frente al 12% del de enalapril), aunque no hubo aumento de la tasa de suspensión del tratamiento. El riesgo de angiedema en el estudio se redujo porque solo se reclutó a pacientes que toleraran el tratamiento con enalapril (10 mg/12 h) y sacubitrilo-valsartán durante una fase activa de rodaje de 5-9 semanas (que resultó en una tasa de angiedema del 0,4% del grupo de sacubitrilo-valsartán frente al 0,2% del de enalapril). Además, el grupo de pacientes afroamericanos, que tienen más riesgo de angiedema, fue relativamente pequeño en este estudio. Para minimizar el riesgo de angiedema causado por la combinación de un IECA con la inhibición de la neprilisina, el IECA debe suspenderse al menos 36 h antes de la administración de sacubitrilo-valsartán. El tratamiento combinado con un IECA (o ARA-II) y sacubitrilo-valsartán está contraindicado. Además hay una preocupación adicional respecto a su efecto en la degradación del péptido betaamiloide en el cerebro, que podría teóricamente acelerar la deposición de amiloides. Sin embargo, un pequeño estudio de 14 días en sujetos sanos mostró una elevación de la proteína amiloide en la forma soluble más que en la agregable, lo que, si se confirma durante periodos más largos en pacientes con IC-FEr, podría indicar la seguridad cerebral del sacubitrilo-valsartán. Es preciso investigar la seguridad de este fármaco a largo plazo.
10. Respuesta A
11. Respuesta B
La angiografía coronaria está recomendada para pacientes con IC que sufren angina de pecho refractaria a tratamiento médico115, siempre que el paciente sea candidato a revascularización coronaria. La angiografía coronaria también se recomienda para pacientes con historia de arritmia ventricular sintomática o parada cardiaca abortada. La angiografía coronaria se debe considerar para pacientes con IC y una probabilidad pretest intermedia-alta de EAC y la presencia de isquemia en una prueba de estrés no invasiva para establecer la etiología de la isquemia y la gravedad de la EAC.
12. Respuesta B
13. Respuesta D Se recomiendan los diuréticos para mejorar los síntomas y la capacidad de ejercicio de los pacientes con signos/síntomas de congestión
14. Respuesta D
15. Respuesta D
Tratamientos (o combinación de tratamientos) que pueden ser perjudiciales para pacientes con insuficiencia cardiaca sintomática (NYHA II-IV) y fracción de eyección reducida
No se recomiendan el diltiazem o el verapamilo para pacientes con IC-FEr, ya que incrementan el riesgo de empeoramiento de la IC y hospitalización por IC
No se recomienda la adición de un ARA-II (o un inhibidor de la renina) a la combinación de un IECA y un ARM para los pacientes con IC, debido al aumento de riesgo de disfunción renal e hiperpotasemia
Tratamientos no recomendados para comorbilidades de los pacientes con insuficiencia cardíaca
No se recomiendan las tiazolidinedionas (glitazonas) para pacientes con IC, ya que aumentan el riesgo de empeoramiento de la IC y hospitalización por IC
Ponikowski, P., Voors, A. A., Anker, S. D., Bueno, H., Cleland, J. G. F., Coats, A. J., ... & Jessup, M. (2016). Guía ESC 2016 sobre el diagnóstico y tratamiento de la insuficiencia cardiaca aguda y crónica. Revista Espanola de Cardiologia, 69(12), 1167-e1.


No hay comentarios.:
Publicar un comentario